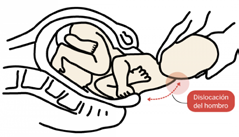
La causa de las lesiones de plexo braquial perinatal (PBP) o plexo braquial obstétrico, como se conocen comúnmente, permanece siendo un tema controversial. Si bien lo más frecuente es que se presente en el momento del parto vaginal, existen teorías que hablan del rol de las contracciones uterinas como generadoras de la lesión, evidenciando un componente intrínseco uterino. También está descrita su presentación en pacientes que nacen por cesárea, en aquellos casos que se intenta frustradamente el parto vaginal. En estos casos la lesión se puede producir al intentar extraer el feto a través del abdomen si el trabajo de parto progresó lo suficiente. El factor clave es el aumento del ángulo entre el cuello y el hombro, el cual produce un estiramiento de los nervios generando diferentes grados de lesiones (Figura 1).
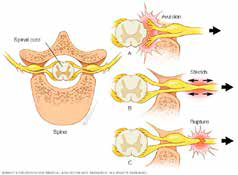
La severidad de la lesión nerviosa puede tener diferentes grados y con base en ello será la evolución y el pronóstico del paciente (Figura 2). Lo que ocurre con mayor frecuencia es un patrón mixto en el que se presenta una neuropraxia en el sector más leve de afectación nerviosa, hasta la sección completa o avulsión radicular en el sector con mayor afectación.
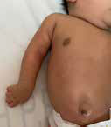
La discapacidad que ocasiona puede afectar severamente la calidad de vida del paciente y la familia que acompaña (Figura 3 a y b).


Evaluación del recién nacido
- En primer lugar, se debe estar alerta a los factores de riesgo prenatales y durante el parto:
- Fetos macrosómicos
- Diabetes gestacional
- Trabajo de parto prolongado
- Antecedentes de otros hijos con lesiones de PBP
- Distocia de hombros
- Utilización de fórceps u otros instrumentos
En lo que respecta a los factores asociados, esta descrito el síndrome de Claude Bernard Horner, fracturas de clavícula y húmero, parálisis diafragmática, tortícolis y subluxación de hombro. Hace un tiempo se realizó la hipótesis acerca de que la fractura de clavícula podía ser un factor protector, permitiendo mayor movimiento del hombro, pero no se encontraron diferencias estadísticamente significativas en la literatura.
Las ecografías obstétricas han sido cada vez más confiables dados los avances de la tecnología, pero aún no son tan exactas en la estimación del peso como para determinar una cesárea por sí sola.
Para realizar el examen físico se debe colocar al recién nacido en decúbito dorsal, sobre una superficie plana y cómoda. Es importante que el lugar se encuentre bien calefaccionado para examinarlo sin ropa, pudiendo permanecer con el pañal. Se debe evaluar la posición del cuello, la posición de los miembros superiores, ya que nos orientará al nivel de lesión que presenta, es decir, las raíces que se encuentran comprometidas.
Lesiones de las raíces C5, C6 y C7 son las más frecuentes y la postura del recién nacido se caracteriza por tener el miembro superior aducto (pegado al cuerpo), con codo extendido, muñeca y dedos flexionados (Figura 4). Esta postura se denomina “propina de mesero o waiters tip”. Son las lesiones de las raíces más altas del plexo braquial. Estos pacientes suelen tener presente la flexión activa de los dedos y pueden presentar algo de extensión de muñeca o dedos, al menos de manera parcial.
Las lesiones completas del plexo braquial comprometen C5, C6, C7, C8 y T1. En estos casos todo el miembro superior del recién nacido se encuentra afectado por la parálisis y no hay actividad motora evidente.
Lesiones puras bajas (C8 y T1) se denominan parálisis de Klumpke y son raras en lesiones de PBP. Sin embargo, lesiones intermedias de C7 si han sido descritas en la literatura con o sin lesión asociada de C8 y T1.
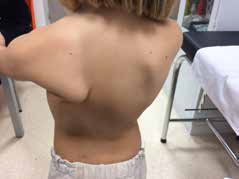
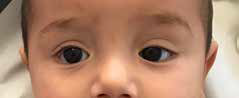
La asimetría torácica y/o abdominal nos debe hacer pensar en una probable lesión del nervio frénico (con su origen en la raíz C4). Al examinar el dorso del tronco del recién nacido, se puede constatar una asimetría en las escápulas del paciente. Del lado ipsilateral a la lesión puede estar lesionado el nervio torácico largo y generar una “escápula alada” (Figura 5). El síndrome de Claude Bernard Horner está compuesto por enoftalmos, ptosis parpebral, anisocoria/miosis y anhidrosis (Figura 6). En niños menores de un año, puede presentar también una diferencia del color del ojo afectado.
Equipo especializado en estas lesiones
La derivación precoz a un equipo especializado en el tratamiento de estas lesiones es un factor determinante en el pronóstico de estos pacientes. Con seguridad sea lo más “sencillo” de realizar y al mismo tiempo lo más “difícil” de instrumentar cuando no se cuenta con un equipo especializado que esté constituido.
En el centro hospitalario Pereira Rossell contamos con una unidad de lesiones de plexo braquial obstétrico que es parte del servicio de Ortopedia y Traumatología a cargo de la Prof. Maria Elena Pérez. Esta unidad está compuesta por todas las especialidades necesarias para un tratamiento completo de los pacientes con una PBP.
En este equipo la consulta en policlínica se realiza con todos sus integrantes, facilitando la valoración integral, permitiendo interactuar entre las distintas especialidades y ofreciéndole una excelente asistencia al paciente y su familia. Se encuentra compuesto por la fisiatra Dra. Claudia Gonzalez, el neuropediatra, Prof. Adj. Dr. Alfredo Cerizola, los traumatólogos Prof. Adj. Dra. Viviana Teske y Asist. Dr. Marcos Rodriguez y los cirujanos plásticos Dr. Daniel Wolff y la autora de este artículo (Figura 7).

Es una realidad que en muchos centros asistenciales no se cuenta con un equipo completo especializado en estas lesiones y las valoraciones deberán ser de forma individual. Es importante destacar que los pacientes tienen derecho de acceder, inclusive, a las microcirugías nerviosas del plexo braquial al encontrarse dentro del Plan Integral de Atención en Salud (PIAS).
¿Cómo es el tratamiento de estos pacientes?
Posterior al diagnóstico, el paciente debe ser inmovilizado con el miembro superior afectado aducido y con el codo flexionado por tres semanas. Esta inmovilización se encuentra indicada en todo paciente con lesión de PBP, independientemente de la severidad y de las rices lesionadas. Se deben evitar maniobras bruscas de abducción del hombro, así como de tracción del miembro superior en virtud de no agravar la lesión nerviosa existente.
Resulta práctico para la inmovilización colocar el miembro superior por dentro de la ropa, siempre y cuando el contacto no sea piel con piel, para evitar maceración por la transpiración. También se puede colocar una malla sobre la ropa (Figuras 8 a y b). Es importante que ya en esta etapa el niño tome contacto con el equipo tratante que realizará el seguimiento, ya que es fundamental que el mismo equipo compare la evolución de los exámenes neurológicos en el tiempo.

Luego de la tercera semana de vida, los pacientes comenzarán con la etapa de rehabilitación. La rehabilitación es clave en todos los pacientes con PBP. Tanto los que requerirán cirugía como los que no. Este aspecto es clave y es muy importante transmitírselo a los padres, ya que requiere de una adhesión y compromiso con el tratamiento. No sólo implica las sesiones de fisioterapia dos o tres veces por semana, sino que requiere que los padres y cuidadores repitan los ejercicios en domicilio todos los días. Los ejercicios mantienen funciones motoras presentes, potencian funciones motoras recuperadas y evitan rigideces articulares.
El tratamiento quirúrgico del plexo braquial (microcirugía nerviosa) también es un tema controversial en los pacientes con PBP. Si bien cerca del 85% presentan lesiones leves que no requieren tratamiento quirúrgico, los que sí necesitan dependen de una intervención precoz para mejorar el pronóstico funcional futuro. Cuando hablamos de precoz queremos decir que puede que a los tres meses de vida el paciente ya tenga indicación de cirugía y por ello es fundamental la captación y derivación del neonato. Si no identificamos correctamente a este grupo de pacientes quirúrgicos en los primeros meses de vida, podemos privarlos de la posibilidad de recuperación.
Un aspecto importante de la evolución de los pacientes y la indicación quirúrgica es que los pacientes mejoran la función motora con el correr de las semanas y los meses. Que un recién nacido al mes de vida mejore parcialmente la función del hombro no quiere decir que no requiera tratamiento quirúrgico. Entonces, ¿cómo saber qué paciente se beneficiará de la cirugía nerviosa? Pues existen marcadores clínicos que el paciente debe ir cumpliendo a lo largo de sus primeras semanas y meses de vida, que de no presentarlos evidencian un peor pronóstico, sugieren una lesión nerviosa más severa y por ende la necesidad de cirugía del plexo braquial.
Algunas presentaciones clínicas son fuertes indicadores de cirugía desde el inicio, por ejemplo:
Paciente con síndrome de Claude Bernard Horner en el contexto de una PBP.
Paciente con parálisis completa del miembro superior (incluyendo mano).
Además de estos casos, una de las indicaciones más frecuentemente utilizadas en pacientes que presentan una lesión parcial que va recuperando en las primeras semanas, es un paciente que no presenta una flexión de codo activa a los tres meses de edad.
La cirugía de los nervios es aquella que busca reinervar los músculos. También existe la cirugía secuelar que se realiza en los niños más grandes y que implica la realización de cirugía ósea, tendinosa/muscular y articular, en la cual se tratan las secuelas por las funciones motoras no recuperadas.
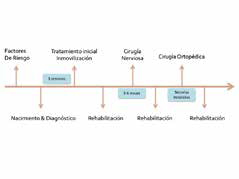
Los tratamientos e intervenciones del paciente desde el nacimiento se esquematizan en la línea del tiempo de la Figura 9.
¿Se debe solicitar algún estudio previo a la derivación?
No. Los estudios se solicitarán con base en la clínica del paciente y en función de tratamiento planificado.
Conclusión
Las lesiones de plexo braquial perinatal son lesiones nerviosas que pueden afectar severamente la calidad de vida del niño, si bien la mayoría afortunadamente son leves. Es importante una derivación precoz del neonato para una correcta evaluación y diagnóstico. Con ello se puede lograr una rehabilitación precoz, identificar las lesiones más severas y poder planificar una reparación quirúrgica del plexo braquial en el momento oportuno.
Bibliografía
• Smellie W. A Collection of Cases and Observations in Midwifery. By William Smellie, M.D., to illustrate his former treatise, or first volume, on that subject, Vol. II, 4th ed. London: Printed for D. Wilson and G. Nicol, in the Strand, and T. Durham, near Charing-Cross, 1768.
• Narakas AO. The treatment of brachial plexus injuries. Int Orthop. 1985; 9:29–36.
• Narakas AO. Injuries to the brachial plexus. In: Bora FW Jr, ed. The Pediatric Upper Extremity: Diagnosis and Management. Philadelphia: Saunders; 1986:247–258.
• Narakas AO, Hentz VR. Neurotization in brachial plexus injuries: Indication and results. Clin Orthop Relat Res. 1988; 237:43–56.
• Gilbert A. Obstetrical brachial plexus palsy. In: Tubiana R, ed. The Hand. Vol. 4. Philadelphia: Saunders; 1993:575–601.
• Gilbert A, Khouri N, Carlioz H. Exploration chirurgicale du plexus brachial dans la paralysie obstétricale: Constatations anatomiques chez 21 malades ope ́ re s. Rev Chir Orthop Reparatrice Appar Mot. 1980; 66:33–42.
• GilbertA, TassinJ-L. Obstetricalpalsy: A clinical, pathologic, and surgical review. In: Terzis JK, ed. Microreconstruction of Nerve Injuries. Philadelphia: Saunders; 1987:529–553.
• Eng GD, Binder H, Getson P, O’Donnell R. Obstetrical bra- chial plexus palsy (OBPP) outcome with conservative man- agement. Muscle Nerve 1996; 19:884–891.
• Strombeck C, Krumlinde-Sundholm L, Forssberg H. Func- tional outcome at 5 years in children with obstetrical brachial plexus palsy with and without microsurgical reconstruction. Dev Med Child Neurol. 2000; 42:148–157.
• Bae DS, Waters PM, Zurakowski D. Reliability of three classification systems measuring active motion in brachial plexus birth palsy. J Bone Joint Surg (Am.) 2003; 85:1733–1738.
• Al-Qattan MM, El-Sayed AAF, Al-Kharfy TM, et al. Obstetric brachial plexus injury in subsequent deliveries. Can J Plast Surg. 1996; 4:203–204.
• Borschel GH, Clarke HM. Obstetrical brachial plexus palsy. Plast Reconstr Surg. 2009 Jul;124(1 Suppl):144e-155e. doi: 10.1097/PRS.0b013e3181a80798. PMID: 19568147
